目の病気
代表的な目の病気や症状についてご紹介します。
ここではあくまでも病気や症状の原因や治療法の一般的なご紹介をしています。
ご自身では判断せず、気になる症状があれば、早めに医師の診断を仰ぐようにしてください。
白内障
白内障とは
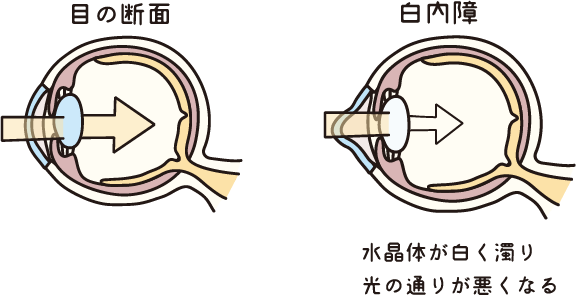
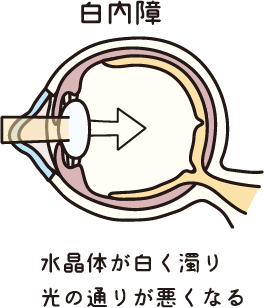
目はカメラとそっくりな作りになっていて、「水晶体」はカメラのレンズに当たります。正常な水晶体は透明で、ピント合わせをしています。水晶体がくもりガラスのようににごってしまうのが白内障です。
白内障の原因と症状
白内障と聞くと「加齢が原因」と思いがちですが、生まれつきのもの(先天性白内障)、怪我によるもの(外傷性白内障)、糖尿病やアトピー性皮膚炎や、ステロイドの使用などによるもの(続発性白内障)などさまざまな原因があります。
白内障で水晶体がにごると、カメラのレンズがくもっている状態では良い写真が撮れないのと同じような状況となります。白内障では物がかすんでみえたり(霧視)、光の乱反射でまぶしく感じたり、視力が低下します。
白内障の治療
白内障の初期には、進行をできるだけ遅らせる目的で点眼薬を使うこともありますが、ある程度進んだ白内障に対しては手術が必要です。手術方法は、点眼麻酔のあとに、3ミリ以下の切開を行い、超音波で水晶体を砕いて吸引する「超音波乳化吸引術」を行って水晶体を取り除きます。
同時に水晶体の代わりに人工の眼内レンズを挿入するのが一般的です。手術時間は15~30分です。小切開法で行うため、安全かつ患者さまの早期社会復帰を可能にしています。当院では日帰り手術で行ないます。
緑内障
緑内障とは
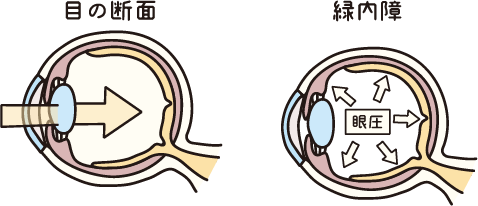
緑内障は視神経が障害されて視野(見える範囲)が狭くなる病気です。ほとんどの場合、症状が進行するまで自覚症状がなく、失ってしまった視力や視野は、薬や手術の治療によっても回復することはありません。したがって早期発見と適切な治療によって視野・視力障害の進行をできるだけ抑えることが大切です。
日本では40歳以上の20人に1が緑内障と診断されており、年齢と共に多いとされています。注意点としては、日本人では失明する病気の原因の第1位とされています。問題は、すでに緑内障を有する患者さんの10人に9人はまだ診断を受けていない、眼科を受診していないということです。ご自身が緑内障であることが知らない、気づかないうちに症状が進んできて、見づらさを感じたときには病状がかなり進行していることもあります。
緑内障では眼圧の影響で視神経が障害されて、見えている範囲 (視野) が周辺から欠けていきます。注意していただきたいのは、緑内障により視野がせまくなり、欠損していることは自分では気づきにくいことです。視野が欠損していても、緑内障になっていない反対側の目や、脳が視野を補ってくれるため、欠損部は黒く見えるわけではありません。片目が失明に近い状態でも気づかないこともあります。残念ながら、視神経や視野は元には戻りません。
だからこそ、早期発見が非常に重要な疾患であり、見つけるためには眼科検診しかありません。実際に、きちんと治療されている緑内障患者さんのほとんどは失明には至っていません。緑内障は早期発見ができれば、怖くない病気です。まずは、眼科検診を受けて頂きたいと思います。
緑内障には、色々なタイプがあり、大きく分けて原発開放隅角緑内障、原発閉塞隅角緑内障、他の病気(眼炎症、外傷、ステロイドなど)に引き続いて起こる続発緑内障、先天的な異常によって起こる小児緑内障があります。原発閉塞隅角緑内障は、沖縄に多いとされており、本土では100人に1人いるかどうかですが、沖縄では約2人、また予備軍も含めますと、約8人がそのタイプの緑内障という事がわかっております。
隅角(房水の排出される部分)が狭いため、急激に眼圧が上昇(急性緑内障発作)すると、眼の痛み・かすみ・頭痛・吐き気などの症状をひき起こします。加齢に伴い水晶体が濁ってくる白内障が進行しますが、同時に水晶体も厚くなります。厚くなって水晶体が原因となり、隅角が閉じて緑内障発作を起こすこともあります。

緑内障の検査
当院では、通常の「眼圧測定」「眼底検査」「隅角検査」「視野検査」「超音波検査」に加え、最新の光干渉断層計(OCT)を用いた検査を用いて、緑内障の診断や経過観察を行います。特にOCTではまだ視野に異常がでていない前視野緑内障の段階でも、障害された視神経線維と細胞の異常をより早期に、より精密に発見できます。また診断や病気の進行の評価にも非常に優れているとされており、積極的に検査を行っています。
眼圧検査には、空気による眼圧計、目に触れるゴールドマン眼圧計、アイケア®といった複数の眼圧計があり、患者様に合わせて最も信頼できる方法で眼圧測定を行っています。 視野はハンフリー視野検査により、視野障害の状態や、進行速度を判定します。
緑内障の治療
眼圧を十分に下降させることによって、多くの患者様の緑内障の進行を抑制できることがわかっています。しかしながら、治療を行っても障害された視力、視野が改善することは難しく、治療の目標は現在段階で残っている視機能 (視力・視野) を変わらない様にすることになります。
治療方法
薬物治療
治療開始する時には、まず眼圧を測り、視野の状況や進行の速さや年齢なども考慮して、その患者様に適した眼圧の目標値(目標眼圧)を決めます。お薬は目薬を使用しますが、通常は1種類から始めて、目標眼圧まで下がり、進行が止まれば、そのまま続けます。眼圧が十分に低下しないなら目薬を変えたり、2種類以上に増やしたりして、状態に応じて治療していきます。
目薬には多くの種類があります。副作用など気になるものがあれば、気軽にご相談下さい。また、薬の効果が十分に発揮できるために、また副作用を軽減するためにも、正しい点眼方法が重要となります。点眼前には手を洗い、容器の先が目や指に触れないようにさします。
量は1回1滴で充分に目の中にいきわたります。点眼した後は、出来ればまばたきをせずに1~2分間、目を閉じて目頭を軽く押さえます。目の周りにこぼれた液は、洗い流すか拭き取る様にします。複数の目薬を使っているときは、点眼の間隔を5分以上あけ、先にいれた目薬が流れ出ていかない様にします。
手術治療
目薬が緑内障治療の基本となりますが、眼圧が十分に下がらない場合や、眼圧が下がっても視野障害が進行する場合には、さらに眼圧を下げるためにレーザー治療や手術を検討します。
「SLT」というレーザー治療は、眼の中にあるお水(房水)の出口である「線維柱帯」という部分にレーザーを当てて、水の流れを改善して眼圧を下げるものです。外来の処置室で行うことができ、治療時間も10分程度と短く、体への負担は少ないです。
沖縄に多いとされる閉塞隅角緑内障に対しては、水晶体を取り除く、いわゆる白内障手術が有効とされており、最近では一般的な治療となりました。
隅角が狭い閉塞隅角緑内障では、水晶体自体が隅角を狭くする原因となっていることがほとんどです。この手術で水晶体を眼内レンズに交換することで、隅角が広がります。その結果、眼圧が下がりやすい状態になり、急激に眼圧が上昇する(急性緑内障発作)を予防につながります。そのため、視神経に障害が及んでいない状態でも、手術をお勧めすることがあります。
初期から中期の方に対しては、最近では「MIGS」と呼ばれる体への負担の少ない手術が主に行われるようになりました。小さなひっかけ針(マイクロフック)で線維柱帯を切開する「線維柱帯切開術」を行っています。
眼圧がさがる効果は比較的小さいですが、大きな合併症が少ないとされています。中期以降の方には、「線維柱帯切除術」という、眼外へ水を排出する経路を新たに作成する手術を行います。眼圧がさがる効果は強く、より確実ですが、術後に視力が下がりやすく、術後に細かいケアが必要で、合併症の発生率が切開術と比べると高いことが注意点です。
当院ではレーザー、手術のどちらも行っており、患者さんの病型、進行状況に合わせて最も適切な治療を心がけております。気になることなどありましたら、ご相談いただければと思います。
網膜剥離
網膜剥離とは
目の奥 (眼底) に神経でできた薄い膜があり、網膜といいます。カメラに例えるとフィルムにあたる部分で、光を感じる大切な組織です。加齢や、近視、外傷などが原因となり、この網膜の一部に穴や裂け目ができることがあり、網膜裂孔といいます。さらに、網膜裂孔の周囲から網膜がはがれると網膜剥離となり、その部分では光を感じられなくなります。
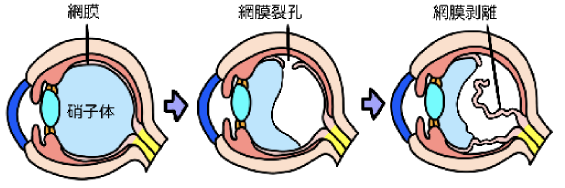
網膜裂孔・網膜剥離の症状
裂孔により症状が出ることはまれですが、発症時には飛蚊症(虫の様なものが飛んで見える)や光視症(目を閉じて光が当たってないのにぴかぴかと光が当たった様に感じる)を生じることがあります。網膜剥離になると視界で見えない所が出て(視野欠損)、その範囲が増えると視力が低下します。
網膜剥離の検査
診察室での顕微鏡検査や眼底検査で診断がつきます。ただし、眼底が観察できないような場合には、超音波検査等が必要になることがあります。
網膜裂孔・網膜剥離の検査
診察室での顕微鏡検査や眼底検査で診断がつきます。ただし、眼底が観察できないような場合には、超音波検査等が必要になることがあります。
網膜裂孔の治療
網膜裂孔では、早めに裂孔の周囲をレーザーで固める(糊付けする)ことが必要です。そのまま放っておくと、その周囲から網膜剥離に進行してしまうことがあります。裂孔の周囲をレーザーできちんと固めることができれば、網膜剥離になる危険性が低くなります。網膜剥離をおこしてしまうと、手術治療が必要となります。
糖尿病網膜症
糖尿病網膜症とは
糖尿病患者さんは全国で500万人以上にのぼり、次第に増加しています。糖尿病の罹病期間が長い、または糖尿病の状態が悪いと全身に様々な合併症を引き起こします。特に目におこる合併症である、糖尿病網膜症は成人の失明原因の上位を占める重篤な合併症です。これは、網膜の非常に細い血管が弱くなり、血流不足となる病気です。
糖尿病網膜症の検査
眼底検査、及び光干渉断層計(OCT)などで診断します。
糖尿病網膜症の治療
糖尿病網膜症の進み具合により大きく3段階に分けられます。
①単純期・・・眼底に小さな出血がみられるようになった時期で、視力はあまり低下せず、自覚症状もほとんどありません。この段階では、全身的な血糖コントロールが最も重要となります。
②増殖前期・・・網膜の非常に細い血管が閉塞する時期で自覚症状は非常にかるくても、危険な状態に入っています。この時期には、増殖期への進行を防ぐためにレーザー治療を行います。網膜症治療のポイントは、この時期を見逃さないことで、今後の視力を守ることにつながります。
③増殖期・・・網膜に新生血管(やぶれやすい異常血管)や増殖組織 (異常な膜) ができた時期で、出血や網膜のむくみ、網膜剥離をきたします。そのため飛蚊症や視力低下などを自覚するようになります。ここまで進行するとレーザー治療だけでは完治が難しく、手術が必要となることが多くなります。ただ手術で完全な視力の回復が難しい場合もあるのが現状です。
治療方法
レーザー光凝固治療
レーザー光凝固は、レーザー光線をあてて血流が悪くなった網膜を萎縮させ、網膜症の悪化を防止する治療法です。レーザー光線は網膜症の進行をふせぐための予防治療で、視力を向上させるわけではありませんが、重要で不可欠な治療です。
加齢黄斑変性
加齢黄斑変性とは
眼球の内部には光や色、形を感じる網膜があります。その網膜の中心部である黄斑は、ものを見るために最も重要な部分で視力に影響します。加齢黄斑変性は、加齢により黄斑に障害が生じる病気です。おもな症状は、視野の中心が暗い、ゆがんで見える、見たいものがはっきり見えない、などが挙げられます。 加齢黄斑変性は大きく、「萎縮型」と「滲出型」の2つに分けられます。
「萎縮型」加齢黄斑変性
加齢によって網膜の組織が徐々に傷んでいく病気です。病気の進行はゆっくりですが、残念ながら、有効な治療法がありません。
「滲出型」加齢黄斑変性
網膜の奥にある脈絡膜の血管に新しい血管(新生血管)ができてしまう病気です。この新生血管は正常な丈夫な血管ではないため、もろく、血液の成分がもれでてしまい、網膜に障害を引き起こします。
日本人の加齢黄斑変性の患者さんのこの「滲出型」が多くといわれています。病状の進行が早く、視力が非常に低下することがあるので、早期診断・治療が重要になります。
目の感染症:細菌・ウイルス
角膜(黒目)や結膜(白目)は、眼の中で“体の外”に接している部分です。これら角膜や結膜では、外部からの細菌やウイルスなどによる病気が発生しやすいと言われています。
細菌感染
細菌と呼ばれる微生物が病気をおこします。痛みや見づらさが出てきます。軽症であれば点眼治療で後遺症を残さずに治癒しますが、重症化すると手術が必要なったり、視力障害を残したりします。
結膜でも細菌が原因となる感染症を発症することがあります。めやにがでて、白目が赤くなります(細菌性結膜炎)。慢性化していることもあり、時に治療がうまくいかないこともありますが、一般的には視力障害には至らないことが多いとされています。
真菌感染
“カビ”の仲間である真菌が病気の原因になることがあります。角膜への真菌感染の原因にはけがや、免疫状態が低下など様々ですが、一旦感染すると治癒するまでに長い時間を要します。後遺症を残しやすく、手術が必要となるものも少なくありません。
ウイルス感染
角膜感染では主にヘルペス族というウイルスが角膜に病気をおこします。単純ヘルペスウイルスやサイトメガロウイルスといったウイルスが薬による治療が可能ですが、適切に治療しないとしばらくたって手術の必要が生じることがあります。結膜で発症するウイルス感染は、非常に頻度が高いとされています。アデノウイルスが原因となることが多いです。
流行性角結膜炎(はやり目)では、非常に感染力が強く、児童・生徒が感染すると出席停止になります。 また、同居する家族への感染拡大を防ぐことは難しく、非常に対応に注意が必要な病気です。
子供の病気:斜視・弱視
斜視とは
左右の眼の視線 (眼位) がずれている異常を斜視といいます。一般的に、斜視では眼球の動きがほぼ正常であるにもかかわらず、左右の眼の方向(視線) がずれているもの (共同性斜視) がほとんどです。
ほかに、眼球運動に関係する神経の麻痺や、眼球を動かしている筋肉自体の障害によっておこる斜視 (麻痺性斜視) があります。眼位のずれの方向によって、内斜視、外斜視、上(下)斜視などがあります。

斜視の検査
斜視の検査では眼球の動きや眼位のずれの方向、大きさを検査します。眼球の動きを検査して、共同性斜視か麻痺性斜視か、また筋肉の渦動がないかどうかを診断します。
弱視とは
眼の構造や形態に病変はないのに、矯正によっても視力がでない状態です。視力の発達の過程に、何らかの理由でものをよく見ることができず視力の発達が抑えられたものです。早い時期であれば、治療することで視力の改善が望める状態です。(医学的弱視)
かつて認識されていた「弱視=低視力者」でなく、病気やけがなどのために視力低下や視野が狭くなった視覚障害(ロービジョン:社会的弱視、教育的弱視)とわけて考えられています。
弱視の検査
網膜の中心でものを見ることができない、斜視、遠視や近視(屈折異常)、目の奥の神経や網膜の異常が原因となることがあります。
それぞれ、固視検査 (まっすぐ見れるか)、眼位検査 (目の位置)、屈折検査、眼底検査などを行って、原因を明確にすることが必要です。